Воспалительный процесс может развиться в любой ткани или органе. Скелет человека – не исключение. Воспаление костной ткани появляется не так часто, но это крайне серьезная группа заболеваний, сложно поддающихся лечению в силу специфики костей, их строения и расположения. По этой же причине болезнь часто протекает с различными осложнениями: остеомиелитом, мастоидитом и так далее.
Воспаление всегда вызывается инфекцией, как правило, бактериальной. А бактерии попадают в кость двумя путями, отсюда и классификация оститов: неспецифические и специфические.
Неспецифическое воспаление развивается вследствие инфицирования кости при переломе, хирургическом вмешательстве, ушибе или ином повреждении тканей. То есть, бактерии попадают в организм извне.
Специфический остит развивается из-за инфекции, находящейся в организме: туберкулезной, сифилитической, гонорейной и так далее. Известны случаи развития воспаления на фоне бруцеллеза, гонореи, паратифа, ревматизма.
В зависимости от течения заболевания, различают острое и хроническое воспаление костей.
Проявления остита
Симптомы болезни могут быть более или менее выражены, это зависит от локализации очага, его масштабов, а также от общего состояния здоровья человека. Часто процесс развивается практически незаметно до момента обострения.
Основными симптомами остита являются такие проявления:
- боль в месте поражения;
- небольшая отечность;
- изменение функционирования поврежденной области;
- возможно появление вторичной деформации или перелома;
- при воспалении позвоночного столба есть симптомы повреждения нервных волокон, спинного мозга.
При рентгенологическом исследовании выявляются деструктивные очаги компактного или губчатого вещества кости, может быть обнаружен остеосклероз или тень секвестра как реакция окружающей ткани на воспаление.
Что касается хронического остита, то он часто протекает вяло, и его симптомы проявляются только в период обострения из-за простуды, стресса и так далее. К тому же это заболевание протекает на фоне других, поэтому нередко выявляется лишь при рентгенографическом исследовании. Так, часто обнаруживают хроническое воспаление кости челюсти, которое развилось вследствие периодонтита – симптоматика смешивается, и без обследования сложно выявить истинную причину боли, беспокоящей пациента. На рентгене видно утолщение кости челюсти – это главный признак хронического остита.
Если очаг расширяется и затрагивает окружающие ткани, появляются свищи и флегмоны.
Различные виды специфического остита можно диагностировать по месту расположения очагов. Так, при туберкулезе чаще всего поражаются тела позвонков, бедренная, плечевая, большая берцовая, седалищная, лонная, подвздошная кости ближе к суставам.
Диагностика
Как и всегда, много информации можно получить при осмотре больного и сборе его анамнеза. Основным методом диагностики остита является рентгенография – она доступна и достаточно информативна. В отдельных ситуациях может назначаться МРТ, УЗИ. В дополнение проводят лабораторные исследования: развернутый анализ крови, бакпосевы, диагностические пункции и так далее.
Наиболее распространенные виды остита
У многих пациентов диагностируются такие заболевания, как остеомиелит, периостит, мастоидит, воспаление тазобедренного сустава, решетчатой кости, эпифизит.
Остеомиелит
Так называют воспаление, которое охватило кость. При распространении очага на костный мозг он увеличивается в размере с расширением твердой оболочки. Происходит пережатие сосудов, блокирование кровотока, что приводит к постепенному отмиранию тканей.
Остеомиелит чаще всего развивается из-за внутренней инфекции, причем всего за несколько дней. В первое время его симптомы не слишком выражены: могут возникнуть дискомфортные ощущения в суставе, мышечная боль, общее недомогание. Только потом повышается температура тела, появляется сильная боль, усугубляющаяся при движении, резко ухудшается общее состояние.
Наиболее часто диагностируется остеомиелит, вызванный золотистым стафилококком, однако причиной болезни может быть кишечная, синегнойная палочка, гемолитический стрептококк, риккетсии, некоторые виды грибков.
Если отсутствует лечение острой стадии, она переходит в генерализированную, а потом в хроническую тоже быстро, всего за неделю. Проявляется эта форма легким недомоганием, субфебрильной температурой. Но при этом образуются свищи и секвестры с выделением гноя, частиц отмерших тканей.
Остеомиелит это воспаление, которое часто воспринимается как несерьезное, хотя оно ведет к тяжелым осложнениям вплоть до деформации суставов и потери конечности. Поэтому при появлении вышеописанной симптоматики необходимо обратиться к ортопеду и пройти комплексное лечение.
Мастоидит
Так называют гнойное воспаление, развившееся в ячеистой ткани сосцевидного отростка височной кости, которое затрагивает и слизистую оболочку антрума. Как правило, заболевание возникает на фоне среднего отита при распространении инфекции на кость.
Чем больше накапливается гноя, тем выраженнее симптоматика, и относительно хорошим исходом является образование свища, через который гной выходит наружу. В народе периостит называют флюсом.
Риноэтмоидит
Так называется воспаление решетчатой кости. Заболевание проявляется ощущением распирания в носу, глазницах, области лба. Развивается отечность, покраснение, повышенная чувствительность кожи век и основания носа. На этом же участке появляются неврологические боли, которые усиливаются ночью.
Воспаление решетчатой кости проявляется и светобоязнью, повышенной утомляемостью глаз. Страдает носовое дыхание, больной жалуется на обильные слизисто-гнойные выделения, высмаркивание не приносит облегчения. Может появиться ощущение инородного тела в носу. Кроме того, воспаление решетчатой кости вызывает нарушение обоняния вплоть до его полного исчезновения.
При воспалении решетчатой кости вероятно несколько исходов: спонтанное выздоровление, ликвидация заболевания или же его переход в хроническую форму.
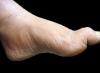
Эпифизит
Это воспаление пяточной кости. Чаще всего оно возникает у мальчиков до 14 лет. Причиной этого является микротравма соединительной ткани, из которой состоит тело пяточной кости. Полностью хрящ замещается твердой тканью только после 7 лет, а до этого времени есть риск его повреждения, и, как следствие, развития воспаления.
Эпифизит может появиться и из-за неправильного формирования свода стопы, отчего пятка получает большую нагрузку. Кроме того, воспалительные процессы в пяточной кости часто развиваются у людей в северных регионах, где всегда наблюдается недостаток витамина D.
Проявляется это заболевание пяточной кости стандартно: болью в месте поражения, ограничением движения. Если возник разрыв хряща, наблюдается отек и гиперемия кожи.
Лечение остита
Независимо от того, где именно появилось воспаление костных тканей: в берцовой кости, лучевой, височной или любой другой, терапия должна быть комплексной. В нее всегда входят антибиотики и сульфаниламиды, антисептики, протеолитические ферменты. В тяжелых случаях показано хирургическое лечение, при котором проводится санация кости.
Если больной не получает адекватной терапии, возникают различные осложнения, например, при поражении большеберцовой кости может появиться воспаление тазобедренного сустава, которое приводит к инвалидности. При развитии патологического процесса в пяточной кости вероятна хромота, которую нельзя будет устранить.
Примеров много, и все они печальны, поэтому, если после перелома или ушиба, на фоне хронических заболеваний начала болеть рука, нога, позвоночник, это может быть воспаление кости, и стоит обратиться к ортопеду. Чем раньше это будет сделано, тем лучше.
Среди всех заболеваний опорно-двигательной системы очень часто встречаются различные инфекции суставов и костей. Они способны провоцировать осложнения, распространяясь на соседние ткани, а потому нельзя игнорировать начальные симптомы. Своевременное лечение является важным условием для сохранения здоровья человека и полноценной двигательной активности.
Для начала разберем подробнее: что такое суставная инфекция. Суть подобных заболеваний заключается в том, что в полость сочленения или окружающие его мягкие ткани проникают патогенные микроорганизмы. Они могут поражать костную ткань, что является очень серьезной проблемой.
Симптомы инфекции костей и суставов проявляются следующим образом:
- дискомфорт в пораженной области;
- нарастающие болевые ощущения;
- локальное повышение температуры, при распространении инфекции – общая гипертермия;
- покраснение кожи над суставом;
- отечность, скопление жидкости;
- развитие некротических процессов;
- проявления интоксикации организма (тошнота, общее недомогание);
- увеличение лимфоузлов;
- затруднение двигательной функции;
- искривление сочленения.
При пиогенном воспалении может наблюдаться побледнение кожи, локальное снижение температуры, гной просвечивается сквозь кожу, а при прорыве – выходит наружу.
Причины и провоцирующие факторы
Основной причиной инфекционных заболеваний опорно-двигательного аппарата являются патогенные микроорганизмы, в частности, вирусы и грибки. Самым распространенным провокатором является стрептококк.
Какие инфекции влияют на суставы:
- стрептококки;
- стафилококки;
- сальмонеллы;
- кишечная палочка;
- бруцеллы;
- грибкового происхождения;
- герпес;
- бледная трепонема (сифилис);
- вирусы оспы, краснухи, гепатита и т.д.
Они могут проникнуть в полость сустава как прямым, так и косвенным путем, то есть с кровотоком при наличии инфекции в организме.
Провоцирующими факторами заражения подобными заболеваниями являются:
- травмы, особенно открытые переломы;
- колотые и огнестрельные ранения;
- переохлаждение организма;
- ослабленный иммунитет;
- хирургические вмешательства;
- установка лигатур;
- инфекционные заболевания других систем организма;
- воспалительные процессы в окружающих мягких тканях.

Виды заболеваний
На основании того какие инфекции поражают суставы, можно выделить основные заболевания, которые встречаются чаще всего.
Рассмотрим их более подробно в таблице:
| Название и фото | Краткое описание |
| Малые воспалительные формы | К этой группе относятся патологии, связанные с образованием некрупных локальных очагов воспаления. Чаще всего они провоцируются травмами или хирургическими вмешательствами. Например, инфекционное поражение после падения может привести к образованию абсцесса. |
| Тендинит
|
Воспаление сухожилий, может охватывать участок, крепящийся к кости, или к мышце. Осложнением может стать разрыв или частичный надрыв сухожилия. |
| Синовит
|
Воспаление синовиальной оболочки. Сопровождается повышенной секрецией , что выражается в образовании выпота. |
| Бурсит
|
Воспаление суставной сумки, при этом происходит скопление серозного или гнойного экссудата, иногда с кровянистыми примесями, в зависимости от типа возбудителя заболевания. |
|
|
Общее название воспалительных заболеваний суставов. Может быть как самостоятельной патологией, так и сопровождать другие патологии организма. |
| Водянка
|
Водянка сустава известна также, как гидрартоз. В результате развития воспалительного процесса происходит скопление жидкости в полости суставного сочленения. |
| Ревматоидный артрит
|
Преимущественно является следствием аутоиммунных нарушений в организме, но часто провоцирующим их фактором становятся именно инфекции. |
|
|
Происходит дистрофическое изменение хрящевой ткани, что также может быть спровоцировано проникновением инфекции в сустав. Чаще всего страдает позвоночник. |
|
|
Затрагиваются кости и костный мозг, чаще всего под влиянием пиогенных микроорганизмов происходит гнойно-некротическое разрушение пораженных участков. |
Диагностика
При появлении первых симптомов проблем с опорно-двигательным аппаратом необходимо немедленно обратиться в больницу. Только врач сможет установить точный диагноз и назначить необходимое лечение, что предотвратит развитие осложнений.
Чтобы определить какие инфекции, поражающие суставы, являются провокаторами болезни в конкретном случае, необходимо провести ряд лабораторных исследований.
Сюда входят:
- анализ крови общий;
- биохимический анализ крови;
- пункция содержимого сустава с дальнейшим бактериологическим исследованием.
Дополнительно проводятся тесты на восприимчивость выявленных микроорганизмов к определенным типам антибиотиков.
Для того чтобы определить тип заболевания, а также масштабы распространения воспалительного процесса, пациенту назначаются дополнительные инструментальные исследования:
- рентгенография;
- сцинтиграфия;
- артроскопия.
Участки воспаления, особенно если гнойные скопления, на диагностических снимках будут выглядеть затемненными. Самыми точным методом является томография, так как она позволяет более подробно рассмотреть состояние кости и окружающих ее мягких тканей.
Методы лечения
Инфекционные поражения коленных суставов и других особо подвижных участков опорно-двигательного аппарата требуют временной иммобилизации. Это позволит уменьшить боли и отечность, а также предотвратит усугубление проблемы.
Инструкция относительно дальнейшего лечения зависит от того какой именно диагноз был установлен в ходе проведенного обследования.
Для полноценной терапии могут использоваться такие направления:
- Прием медикаментов . Для снятия воспаления требуются нестероидные противовоспалительные и кортикостероидные средства. Они облегчают симптомы и снимают болевые ощущения. Для борьбы непосредственно с самой инфекцией подбирается подходящий антибиотик, противовирусный или противогрибковый препарат. При наличии ран обязательна регулярная антисептическая обработка. Лекарства используются в виде таблеток, инъекций, внутривенный инфузий, а также в форме мазей и кремов для локального воздействия на очаг проблемы.
- Физиотерапия. После устранения инфекции и снятия воспаления можно приступать к проведению вспомогательных терапевтических процедур с использованием специального оборудования и лекарственных препаратов. Чаще всего применяются электрофорез, магнитная терапия, УВЧ и т.д.
- Хирургическое вмешательство . Инфекционные заболевания довольно часто сопровождаются нагноением и некрозом тканей, что требует санации и проведения артропластики. В реабилитационном периоде важно не допустить повторного занесения в рану патогенных микроорганизмов.
- Народные средства . После снятия острых проявлений воспаления традиционными методами можно обратиться к народным рецептам. Их цена минимальная, но с их помощью можно стимулировать восстановление тканей. Для укрепления иммунитета рекомендуется пить травяные отвары: лист малины, зверобой, ромашка. К больному суставу прикладывают тертый сырой картофель, капустный лист, облепиховое масло.
- ЛФК . Для восстановления нормальной двигательной способности после прохождения основного курса лечения необходима физическая реабилитация. Для этого рекомендуется выполнять специальные упражнения, специально подобранные для пациента, в зависимости от состояния его здоровья. Они укрепляют атрофированные мышцы и связки, повышают запас гибкости, стимулируют кровообращение и увеличивают амплитуду движений в суставе. Все это необходим для полноценной регенерации тканей.
Профилактические мероприятия
Для того чтобы снизить вероятность развития подобных заболеваний, необходимо уделить особое внимание их профилактике, особенно если имеется повышенный риск проникновения патогенных микроорганизмов.
- защита от переохлаждения;
- предотвращения травматических повреждений;
- соблюдение гигиенических норм при наличии ран на теле, проведение регулярной антисептической обработки;
- прохождение профилактического антибактериального курса по показаниям врача;
- соблюдение мер предосторожности в реабилитационном периоде после проведение хирургических вмешательств, в частности процедуры остеосинтеза;
- общее укрепление иммунитета;
- своевременное лечение простудных и прочих заболеваний инфекционно-вирусной природы;
- если ранее была обнаружена инфекция в суставах, не затягивайте с лечением, пока патологический процесс не распространился на костную ткань.
Для того чтобы узнать больше об инфекциях суставов и костей смотрите видео в этой статье.
Воспалительные заболевания костной ткани зубов довольно разнообразны по своему происхождению, свойствам и клиническим показаниям. Они приносят большой дискомфорт для человека и могут стать причиной серьезных осложнений. Воспаление костной ткани начинается с остита, если его не лечить, то он перерастает в периостит и остеомиелит.
Что такое остит челюсти?
Оститом челюсти называют воспалительный процесс, который протекает в челюстной костной ткани и распространяется за периодонт одного из зубов на губчатое вещество костей. Это стоматологическое заболевание, которое развивается по ходу сосудисто-нервного пучка, а также контактным путем. Оно часто сопровождается периоститом (воспалением надкостницы), реже остеомиелитом (воспалением костного мозга с образованием свищей, абсцессов, флегмоны).
Остит бывает острый и хронический. Острый характеризуется деструкцией зубной костной ткани, а хронический развивается при наличии хронического очага инфекции в периодонте зуба с последующей пролиферацией, когда клетки не могут выполнять защитную функцию, и инфекция распространяется глубоко.
Основные симптомы воспаления челюсти
Выделяют такие симптомы остита, которые возникают вначале воспаления в костных тканях. Это:
внезапная боль, которая возникает в пораженном участке челюсти;
отек (гиперемия) больного места;
трудности при пережевывании еды;
распространение боли на всю ротовую полость.
Если источником инфекции является больной зуб, то возникает затруднение при открывании рта. Если болезнь развивается стремительно, то возможно повышение температуры тела.
При дальнейшем развитии остита, воспалительный процесс сопровождается нагноением в пораженном участке. Общее состояние пациента зависит от присоединившихся вторичных повреждений, окружающих костную ткань (периостит, абсцесс, флегмона).
Причины остита
Воспалением костной ткани страдают пациенты, которые столкнулись со следующими факторами:
Механическое воздействие на челюсть - удар, ушиб или травма, что спровоцировали перелом челюсти.
Послеоперационное осложнение.
Заболевание туберкулезом, а также сифилисом, что привело к распространению данной инфекции по всему организму.
Методы лечения остита челюсти
 Пациентам, которые страдают воспалением челюсти, необходимо лечение остита в комплексе. Оно включает в себя хирургическое вмешательство, а также прием антибактериальных препаратов и специальных иммуностимулирующих средств. Если зубы, находящийся в области воспаления ткани сильно разрушены и являются постоянным источником инфекции и воспалительных процессов, то они подлежат обязательному удалению.
Пациентам, которые страдают воспалением челюсти, необходимо лечение остита в комплексе. Оно включает в себя хирургическое вмешательство, а также прием антибактериальных препаратов и специальных иммуностимулирующих средств. Если зубы, находящийся в области воспаления ткани сильно разрушены и являются постоянным источником инфекции и воспалительных процессов, то они подлежат обязательному удалению.
При наличии общего инфекционного заболевания, что вызвало воспалительный процесс костной ткани (туберкулез, сифилис), лечение начинают с его устранения. В других случаях, врач проводит дренирование очага воспаления челюсти через корневой канал зубов. Также проводится физиотерапевтическое лечение ротовой полости. Иногда прибегают к воздействию лазерного облучения на область, пораженную оститом.
При малейшем подозрении на воспаление костной ткани в ротовой полости, следует немедленно обращаться к стоматологу. Если начать лечение остита на начальной стадии, то он не приведет к серьезным осложнениям и не доставит сильных болевых ощущений. После успешного лечения, следует строго придерживаться назначений врача, тщательно ухаживать за ротовой полостью и зубами, чтобы предотвратить рецидивы заболевания и перехода остита в хроническую форму.
Слово «остит» (не путать с отитом) в широком смысле означает воспаление кости, или, говоря грамотней, воспаление костных тканей.
По сути, это группа разнородных заболеваний, патологических состояний и процессов, в отношении которых многое еще предстоит исследовать, прояснить и уточнить. В ныне действующей Десятой редакции Международной классификации болезней (МКБ-10) такие воспалительные процессы отнесены к рубрике «Другие болезни костей», и объединяющей характеристикой является именно наличие воспаления.
2. Причины
Главным триггером (пусковым фактором) в этиопатогенезе оститов является вторичное инфицирование при переломах и других травмах, к числу которых относятся и хирургические вмешательства на костных структурах. Инфекция может быть как неспецифической (стрептококки, стафилококки и другие широко распространенные патогенные микроорганизмы), так и специфической (туберкулезная микобактерия, гонококк, бледная трепонема).
К оститам относится и деформирующий остит Педжета – хроническое, прогрессирующее заболевание неизвестной этиологии, при котором регенерация костной ткани (в норме ее обновление происходит постоянно) осуществляется за счет образование тканей с неправильной, измененной структурой. Болезнь Педжета поражает, как правило, тазовые, бедреные, плечевые кости, а также позвоночный столб и кости черепа.
К сожалению, в единичных случаях причиной развития остита оказывается несоблюдение методики выполнения прививки БЦЖ.
3. Симптомы и диагностика
Клиническая картина остита в каждом конкретном случае определяется рядом индивидуальных факторов, т.е. в целом широко варьирует. Достаточно типичным является бессимптомное или малосимптомное течение на начальных этапах. Со временем больные замечают некоторую отечность, болевой дискомфорт и ту или иную степень функционального снижения в пораженной зоне (например, ограничивается подвижность конечности, становится болезненным процесс жевания, и т.д.).
При неблагоприятных условиях (переохлаждение, полостная операция, истощение, гиповитаминоз и другие ослабляющие иммунитет факторы) в течении остита может произойти обострение, в том числе с такими тяжелыми осложнениями, как образование свищей, флегмона, остеомиелит.
Хроническому оститу (особенно фиброзному) присущ повышенный риск переломов, обусловленный тенденцией к размягчению и хрупкости пораженных костных тканей.
Диагностика базируется на рентгенографическом методе; в случаях недостаточной его информативности назначают радионуклидное исследование, компьютерную или магнитно-резонансную томографию. По показаниям производятся иммунологические и бактериологические лабораторные анализы, в некоторых случаях для дифференциальной диагностики обязательна биопсия.
4. Лечение
Терапевтическая схема определяется результатами диагностического обследования. В зависимости от масштабов, локализации и этиологии воспаления, назначаются антибактериальные препараты, противовоспалительные средства, иммуномодуляторы и иммуностимуляторы. Нередко выявляются абсолютные показания к хирургическому вмешательству – в частности, для удаления некротических (отмерших) участков. Эффективна терапия особыми протеолитическими ферментами, а также физиотерапевтические методы. Обязательна санация всех очагов хронической инфекции, купирование обострений сопутствующих и/или первичных по отношению к оститу заболеваний (например, ревматоидного артрита, сифилиса, туберкулеза).
Важной задачей является недопущение хронификации воспалительного процесса. В этом плане фактор времени имеет решающее значение: при первых симптомах неблагополучия в каких бы то ни было костных тканях и структурах обращение к врачу должно быть немедленным. Чем раньше произведена достоверная диагностика и начато лечение, тем благоприятней прогноз, т.е. выше шансы на полное исцеление остита.
Глава II
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ КОСТЕЙ
В литературе последних лет не уделено должного внимания вопросам рентгенодиагностики воспалительных заболеваний костей, а имеющиеся сведения не систематизированы. В то же время, больные с гематогенным остеомиелитом составляют 10% от всех больных с гнойными процессами и процент диагностических ошибок высок. По данным А. А. Диковой, частота ошибок в диагностике остеомиелитов в условиях поликлиники составляет 44,6%.
Термин остеомиелит был впервые применен Рейно в 1881 г. и в буквальном переводе означает воспаление костного мозга. В настоящее время этот термин применяется для обозначения гнойного поражения всех элементов кости: костного мозга, губчатого, компактного вещества и надкостницы.
По характеру возбудителя различают специфические и неспецифические остеомиелиты. К специфическим остеомиелитам относят туберкулезный, сифилитический, актиномикозный, бруцеллезный. Неспецифический остеомиелит вызывается микрофлорой (стафилококк, стрептококк, пневмококк, колибактерии и смешанная флора).
Патогенез остеомиелита до настоящего времени полностью не раскрыт. Существуют лишь отдельные теории, объясняющие частные вопросы механизма возникновения остеомиелита. В 1889 г. А. А. Бобров на III Съезде русских врачей и в 1894 г. Е. Лексер предложили эмболическую теорию, согласно которой бактериальный эмбол при замедленном костном кровотоке оседает в одном из концевых сосудов кости (эпифизарном, метафизарном, диафизарном). Авторы считают, что в раннем детском возрасте сосуды метафиза заканчиваются слепо и этим объясняется начало воспалительного процесса чаще в области метафиза. Однако эта теория не объясняет возникновения остеомиелита у старших детей и у взрослых, у которых имеются множество анастомозов между артериями различных отделов кости. И кроме того, в последние годы в литературе появились сообщения о том, что у новорожденных и маленьких детей так же имеются анастомозы между артериальными ветвями.
С. М. Дерижанов (1937) на первый план выдвигал теорию сенсибилизации организма, придавая значение в возникновении остеомиелита не столько вирулентности микроорганизма, сколько реактивности макроорганизма. Н. Н. Еланский (1954) считал, что возникновению остеомиелита способствует длительный рефлекторный спазм сосудов с нарушением кровообращения. При этом не отрицается роль сенсибилизации организма.
В настоящее время широкое распространение получили данные М. В. Гринева (1977), который считает, что в основе остеонекроза при остеомиелите лежит не нарушение внутрисосудистого кровообращения, а внесосудистая окклюзия. Микрофлора из явного или скрытого очага инфекции током крови заносится в длинные трубчатые кости, где в области метафиза, из-за наличия широкой сети разветвлений и коллатералей кровоток замедлен.
Экспериментами А. Г. Федоровой показано, что при замедлении кровотока стенки вен становятся порозными, свободно проницаемыми для микробов, которые из сосудистого русла попадают в околососудистое пространство, где и развивается воспаление. Особенностью этого воспаления является то, что оно замкнуто регидными стенками костной трубки. Повышается внутрикостное давление, что приводит к сдавлению сначала вен, а потом артерий. Нарушение кровоснабжения приводит к прогрессированию гнойно-некротического процесса.
Л. В. Прокопова А. Р. Татур (1979), пытаются объединить существующие теории патогенеза. По их мнению, возникающая в результате неблагоприятных факторов реакция антиген - антитело в сенсибилизированном организме вызывает ряд микроциркуляторных расстройств, а также нарушение самих сосудов, нарушение коагуляции крови, изменение скорости кровотока, повреждение эндотелия в стенках микрососудов. Эти обстоятельства усугубляются в ригидной костной трубке, вызывают внесосудистое сдавление и внутрисосудистую окклюзию сосудов кости, способствуют клеточной деструкции - конечному результату нарушения микроциркуляции и развитию воспалительного процесса при остром остеомиелите.
НЕСПЕЦИФИЧЕСКИЙ ОСТЕОМИЕЛИТ
Неспецифический остеомиелит может возникнуть тремя путями: гематогенным, при переходе процесса с мягких тканей на кость и при открытых повреждениях костей.
Гематогенный остеомиелит встречается наиболее часто и представляет наибольшие трудности при рентгенодиагностике. Гематогенный остеомиелит по клиническому течению разделяют на острый, хронический - как переход из острой фазы болезни и первично хронический.
Костный абсцесс Броди
Встречается преимущественно у лиц мужского пола в возрасте 20-30 лет. В клинике - умеренная боль, усиливающаяся по ночам и после физической нагрузки. Общее состояние не страдает. Поражается метафизарный отдел длинной трубчатой кости вблизи сустава. Наиболее частой локализацией является проксимальный метафиз большеберцовой кости, затем дистальный метафиз бедренной кости. Решающее значение в установлении диагноза имеет рентгенологический метод исследования.
Рентгенологическая картина. В типичном месте, в губчатом веществе метафиза выявляется одиночный очаг деструкции костной ткани 2 3 см в диаметре, округлой или несколько вытянутой формы с относительно четкими и ровными контурами, с зоной склероза в прилежащих отделах костной ткани.
Дифференциальный диагноз приходится проводить с остеоидной остеомой, эозинофильной гранулемой и туберкулезным оститом.
Остеоидная - остеома наблюдается преимущественно в детском и молодом возрасте. Лица мужского пола болеют в 2 раза чаще. Больные жалуются на боли, которые постепенно нарастают в течение 1 1,5 лет, усиливаются по ночам, могут приводить к нарушению сна. Боли снимаются после приема аспирина. Опухоль локализуется преимущественно в метадиафизарном отделе длинной трубчатой кости, чаще большеберцовой и бедренной, реже в других костях.
При туберкулезном остите - характерно постепенное нарастание явлений туберкулезной интоксикации. Отмечается перемежающая хромота, умеренные проходящие боли, атрофия мышц, симптом Александрова.
Рентгенологическая картина. Очаг деструкции с неровными, нечеткими контурами может содержать множественные мелкие губчатые секвестры, обмечается остеопороз окружающей костной ткани.
При дифференциальной диагностике с эозинофильной гранулемой необходимо учитывать, что для абсцесса Броди характерна локализация процесса в губчатом веществе метафиза, а при эозинофильной гранулеме очаг деструкции локализуется в любом отделе длинной трубчатой кости, чаще интра- и субкортикально. При абсцессе Броди характерно наличие зоны реактивного склероза вокруг очага деструкции и относительно ровные контуры очага деструкции. При эозинофильной гранулеме чаще наблюдаются неровные картообразные контуры очага деструкции, иногда с ободком склероза.
ГЛАВА III
ОПУХОЛИ КОСТЕЙ
По клиническому течению первичные опухоли костей делятся на доброкачественные и злокачественные. Эти свойства неотделимы от биологических свойств опухоли и определяются в основном степенью ее зрелости.
Диагностика опухолей костей основывается на клинико-рентгенологических данных и представляет подчас определенные трудности. Задача рентгенолога состоит в том, чтобы в каждом случае опухоли кости определить морфологическую характеристику новообразования. Однако не всегда возможно верифицировать заключение только на основании клинико-рентгенологических данных. В подобных случаях приходится прибегать к пункционной биопсии опухоли и последующему морфологическому исследованию.
Немаловажное значение для правильной диагностики опухолей костей играет знание их классификаций. Общеизвестные классификации опухолей костей (Юинг, 1939; Lichtenstein, 1951-1965; И. Г. Лагунова, 1957; Coley, 1960; М. В. Волков, 1968; Т. П. Виноградова, 1973) не свободны от недостатков.
Нам представляется целесообразной классификация, в которой находят отражение все основные формы опухолей, номенклатура которых основана на гистогенетических и гистологических признаках. В этом отношении классификация первичных опухолей костей, предложенная Т. П. Виноградовой, облегчает дифференциальную диагностику новообразований.
При изложении лекционного курса и в своей практической работе мы преимущественно пользуемся данной классификацией, изменив несколько порядок расположения групп опухолей и не вносим в классификацию доброкачественных опухолей костей костно-хрящевые экзостозы, хондроматоз костей и пограничные с опухолями процессы.
Злокачественая опухоль Юинга отнесена к неостеогенным опухолям из ретикуло-эндотелиальной ткани.
Вполне оправдано существование параллельных классификаций, включающих основные формы опухолей, наиболее часто встречающихся в практике.
Эозинофильная гранулема
Описана Н. И. Таратыновым в 1913 году. Относят к Х ретикулезам (Lichtenstein), но есть все основания рассматривать ее в группе опухолей. Болеют преимущественно дети школьного возраста. Но нам приходилось наблюдать это заболевание у 2-3 летних детей, а также у лиц среднего возраста.
Клиническое течение процесса характеризуется наличием болезненного опухолевого образования в мягких тканях, достаточно плотного на ощупь, неподвижного, связанного с костью. В редких случаях может отмечаться субфебрильная температура тела иумеренная эозинофилия. Болезнь может протекать месяцами. В отдельных случаях поражение костей сочетается с одновременным поражением легких или кожи, что усугубляет клиническое течение заболевания. Локализация процесса разнообразна. Чаще поражаются плоские кости - кости свода черепа, таза, ребра. В костях таза эозинофильная гранулема может располагаться в верхней ветви лонной кости и в области симфиза. Могут поражаться длинные трубчатые кости и буквально все отделы скелета.
Прилокализации очага деструкции в диафизе длинных трубчатых костей возможна периостальная реакция.
Рентгенологическая картина весьма характерна. Определяется деструкция кости. Очаги деструкции одиночные имножественные, часто сливного характера. Может быть поражена одна кость или несколько костей одновременно. Форма очагов деструкции разнообразная - округлая, неправильно овальная, но чаще картообразная. Диаметр очагов деструкции от 0,5 до 5 и более см. В случаях сливного характера очагов деструкции могут прослеживаться костные перемычки. Контуры очагов деструкции, как правило, четкие. Очаги деструкции в отдельных случаях могут быть окаймлены ободком склероза. Очаги деструкции исходят из костного мозга, но быстро изнутри прорастают и компактную ткань. Кортикальный слой неравномерно истончается.
Морфо-рентгенологическая динамика эозинофильной гранулемы может быть представлена следующим образом: первоначально в зоне костномозгового канала или диплоэ определяется участок остеопороза - разрежение костной структуры с довольно четкими контурами. Эти изменения протекают бессимптомно. В этот период больные не обращаются еще за помощью. По истечении времени, участок остеопороза сменяет развившийся участок деструкции.
После проведенной лучевой терапии начинает восстанавливаться костная структура и в благоприятных случаях спустя 12-13 месяцев после дистанционной гамма-терапии очаг деструкции полностью замещается костной тканью. При дифференциальной диагностике эозинофильной гранулемы наибольшее практическое значение имеют воспалительные процессы - первично хронический остеомиелит (См. главу II).
При костной форме ксантоматоза выражена триада симптомов. Помимо очагов деструкции костной ткани в плоских костях, отмечается несахарный диабет и пучеглазие. Очаги деструкции в плоских костях распространяются как на наружную, так и на внутреннюю пластинку. Очаги деструкции обычно множественные с четкими контурами.
Ретикулярная саркома
В 1939 г. Parker и Jachson выделили ретикулярную саркому в самостоятельную форму. Это солитарная опухоль, чаще наблюдается у мужчин в возрасте 25-40 лет. Локализуется она в длинных трубчатых и плоских костях. Чаще поражается эпиметафиз длинных трубчатых костей (дистальный эпиметафиз бедренной, проксимальный эпиметафиз большеберцовой и плечевой костей). Реже возможна диафизарная локализация ретикулосаркомы. Клинические проявления заключаются в болях и припухлости в области поражения.
На рентгенограммах определяется деструктивный процесс. Структура губчатого вещества на месте опухолевой инфильтрации представляется ноздреватой. Очаг деструкции увеличивается, не имеет четких границ, корковое вещество разрушается изнутри, иногда несколько расслаивается. При разрыве кортикального слоя опухоль может выходить за пределы кости в виде мягкотканной тени. При этом наблюдаются экстраоссальные очаги в ткани опухоли. Эта рентгенологическая особенность отличает ретикулосаркому от опухоли Юинга, при которой никогда не бывает участков обызвествления на фоне опухоли, проросшей кортикальный слой изнутри.
Уместно отметить, что при дифференциальной диагностике опухоли Юинга и ретикулярной саркомы следует учитывать возраст больных (при ретикулосаркоме 25-40 лет) и лабораторные данные (при ретикулосаркоме укорена СОЭ). Периостальная реакция имеет место, примерно, в половине случаев, но выражена она незначительно. Диагноз ретикулосаркомы устанавливается на основании клинико-рентгенологических и морфологических данных.
Ретикулярная саркома метастазирует в лимфатические узлы, легкие, головной мозг и кости (примерно в 20-25%). Поражаются, примерно, те же кости, где локализуются первичные ретикулярные саркомы, но чаще - плоские кости.
Ретикулярная саркома радиочувствительна и результаты лечения более благоприятные, чем других видов сарком.
Глава IV
Глава V
Глава VI
Глава VII
ГРУППА ОСТЕОДИСТРОФИЙ
КОСТНАЯ КИСТА
По мнению клиницистов и рентгенологов, костная киста относится к группе фиброзных остеодистрофий. Ее называют также юношеской или солитарной костной кистой. Однако ряд авторов давно отмечали связь костной кисты с остеобластокластомой и рассматривали ее, как кистозный вариант или кистозную фазу остеобластокластомы (М. В. Волков). Однако уже в последую-
щих работах М. В. Волков, М. К. Климова и А. П. Бережной рассматривали костную кисту, как самостоятельную нозологическую единицу.
Костная киста (изолированная киста кости, юношеская киста, солитарная киста) встречается преимущественно в детском и юношеском возрасте (от 2 до 14 лет). У взрослых костная киста встречается редко. Лица мужского пола примерно в два раза чаще болеют, чем лица женского пола. Кисты протекают малосимптомно. В одних случаях - больных беспокоят незначительные локальные боли. Реже первым признаком костной кисты являются патологические переломы.
Излюбленной локализацией костных кист являются длинные трубчатые кости, значительно реже поражаются губчатые и плоские кости.
В длинных трубчатых костях костная киста начинается в метадиафизарном отделе и распространяется в сторону диафиза. Диафизарная локализация костной кисты встречается редко;
На рентгенограммах пораженный отдел длинной трубчатой кости веретенообразно деформирован - вздут за счет центрально расположенного очага деструкции костной ткани. При больших размерах очага деструкции, расположенного в проксимальном метадиафизе бедренной кости, возможна деформация по типу «пастушьей палки», свойственная всем остеодистрофическим процессам. Очаг деструкции может быть однородным или имеет ячеистый вид за счет прослеживающихся не перекрещенных между собою костных перемычек. Проксимальный полюс очага деструкции тесно прилежит к зоне роста и никогда не переходит за нее. В ряде случаев может быть отделен от нее узкой полоской склероза. Дистальная граница костной кисты прослеживается иногда менее четко. Кортикальный слой истончен, имеет ровные наружные контуры и не прерывается.
По мере роста ребенка киста смещается в сторону диафиза.
В литературе существует понятие об «активной» и «пассивной» фазе костной кисты. Это стадии одного и того же патологического процесса, растянутого во времени. Рентгенологически «активная» костная киста обычно локализуется в метафизе, распространяясь в сторону диафиза. Когда киста, по мере роста ребенка смещается в диафиз, между костной кистой и зоной роста формируется обычная структура кости. Кортикальный слой может несколько утолщаться, формируются костные перегородки («пассивная» костная киста).
Течение костных кист доброкачественное. Они могут несколько лет существовать без лечения. Мы не наблюдали спонтанного излечения костных кист. Однако в литературе существует и противоположная точка зрения. Патологический перелом рассматривается как проявление клинического течения костной кисты, способствующий репорации.
Костную кисту приходится дифференцировать с остеобластокластомой длинных трубчатых костей (таблица 3) и монооссальной формой фиброзной дисплазии.
Фиброзная дисплазия отмечается в детском и юношеском возрасте. При поражении длинной трубчатой кости патологическая перестройка костной структуры определяется в метадиафизе. В пределах одной кости проксимальный отдел поражается в большей степени и выраженность костных изменений уменьшается по направлению к дистальному отделу. Кость умеренно деформируется. Характерно сочетание очагов деструкции и склероза. Очаги деструкции локализуются в зоне костномозгового канала, субкортикально и интракортикально, имеют вытянутую форму, могут быть сливного характера. Участки,; склероза также не имеют четких границ, располагаются в зоне костномозгового канала и интракортикально, на фоне очагов деструкции могут прослеживаться костные трабекулы, создающие картину ячеистости. В отличие от костной кисты для фиброзной остеодисплазии характерен симптом «матового стекла», за счет накладывания множественных микроскопических обызвествленных трабекул. Характерны также, в отличие от костной кисты, неравномерность кортикального слоя и волнистость его внутреннего контура.
Дифференциальные признаки костной кисты и гиперпаратиреоидной остеодистрофии были описаны в соответствующем разделе.
Глава VIII
ЗАБОЛЕВАНИЯ СУСТАВОВ
На I Всесоюзном съезде ревматологов (1971) принята классификация болезней суставов. В ней объединены различные заболевания.
I. Основные формы заболеваний суставов и позвоночника
1. Воспалительные (артриты)
а) инфекционный неспецифический (ревматоидный) полиартрит
б) ревматический полиартрит (болезнь Сокольского - Буйо)
в) инфекционные специфические артриты (туберкулезный, сифилитический, гонорейный бруцеллезный и т. д.)
г) анкилозирующий спондилоартрит (болезнь Бехтерева)
д) инфекционно-аллергический полиартрит
е) псориатический полиартрит
ж) болезнь Рейтера
2. Дегенеративные (артрозы)
а) деформирующий остеоартроз (первичный)
б) деформирующий остеоартроз (вторичный) на почве травм, артритов или врожденных аномалий
в) дегенеративно-дистрофические изменения с кистовидной перестройкой сочленяющихся костей
г) межпозвонковый остеохондроз
д) деформирующий спондилоз, спондилоартроз
е) остеохондропатии (болезнь Пертеса, Осгуд-Шлаттера, Кинбека, Кенига, Келера I, II)
3. Особые формы
а) врожденные заболевания и синдромы (врожденная дисплазия бедра, аномалии позвоночника, остеохондродистрофии, синдром Марфана и т. д.)
б) опухоли (синовиома, первичные опухоли эпифизов, хондроматоз суставов)
в) психогенные артропатии
II. Артриты и артрозы, связанные с другими заболеваниями
Артриты, артрозы и артропатии при:
а) аллергических заболеваниях
б) диффузных заболеваниях соединительной ткани (системная красная волчанка, склеродермия, узелковый пери-артериит)
в) метаболических нарушениях (подагра, охраноз, болезнь Кашин-Бека)
г) заболеваниях легких (рак, силикоз)
д) эндокринных заболеваниях (гиперпаратиреоз, тириотоксикоз, акромегалия, диабет)
е) заболеваниях крови (лейкозы, гемофилия и т. д.)
ж) заболеваниях нервной системы (периферические невриты, спинная сухотка, сирингомиелия, парезы, параличи и т. д.)
з) заболеваниях пищеварительного тракта и саркоидозе
III. Поражение суставов при открытой и закрытой травме
IV. Внесуставные заболевания мягких тканей
Представленная классификация не лишена недостатков. Заболевания суставов целесообразно рассматривать в отдельной группе. В данной главе мы считаем целесообразным рассмотреть ряд заболеваний, имеющих наибольшее практическое значение.
В группе воспалительных артритов будут рассмотрены инфекционный неспецифический (ревматоидный) артрит, инфекционный специфический артрит и анкилозирующий спондилоартрит (болезнь Бехтерева). Во II группе дегенеративных артрозов будут представлены рентгенологические проявления деформирующего остеоартроза (первичного), дегенеративно-дистрофические изменения с кистовидной перестройкой сочленяющихся костей. В этом же разделе будут изложены клинико-рентгенологические изменения при дегенеративно-дистрофических поражениях позвоночника (деформирующий спондилоз, спондилоартроз, остеохондроз), а также асептические некрозы. Во II разделе мы излагаем клинико-рентгенологические проявления артритов, артрозов и артропатий, связанных с другими заболеваниями: подагрический артрит (метаболические нарушения), склеродермия (диффузное заболевание соединительной ткани), артропатий (заболевания нервной и эндокринной системы).
Гиперпаратиреоз следует, как и принято, рассматривать в разделе остеодистрофических процессов.
Изменения в костях при заболеваниях крови, нам представляется целесообразнее рассматривать в отдельном разделе, т. к. например при хронических лейкозах, речь идет о преимущественном поражении костей скелета, а не суставов.
Опухоли, отнесенные в представленной классификации к первому разделу (№ 3) «Особые формы», мы считаем необходимым рассматривать отдельно (синовиома - злокачественная опухоль мягких тканей, первичные опухоли эпифизов - в разделе опухолей костей с учетом их гистогенеза).
АСЕПТИЧЕСКИЕ НЕКРОЗЫ
Асептическому некрозу подвергаются наиболее нагруженные субхондрально расположенные участки суставных концов длинных и коротких трубчатых костей или губчатые кости. Течение асептического некроза зависит от возраста больного.
В период роста, когда хрящевая ткань обладает высокими регенеративными способностями, протекает с восстановлением костной структуры - остеохондропатия.
У взрослых встречается 2 варианта этого патологического процесса: асептический некроз без восстановления костной структуры и ограниченный асептический некроз.
Остеохондропатия - это стадийно протекающее заболевание. Этиология и патогенез остеохондропатий не выяснены до конца. Известно лишь, что причиной возникновения является нарушение сосудистого питания костного вещества и костного мозга. Считают, что нарушение питания кости может возникать при тромбозе, сдавлении сосудов при хронических травмах, острых микротравмах, наиболее, вероятно, может объясняться нарушением нейро-сосудистой регуляции, рефлекторными спазматическими сокращениями сосудов.
Можно выделить 3 фазы в развитии изменений при остеохондропатиях: некротическая фаза, дегенеративно-продуктивная фаза, восстановительная фаза.
1. Некротическая фаза характеризуется некрозом субхондрально расположенного участка эпифиза, компенсаторным утолщением слоя хрящевой ткани, окружающей данный участок скелета. На рентгенограммах определяется уплотнение костной структуры и уменьшение размеров эпифиза, расширение суставной щели.
2. При дегенеративно-продуктивной фазе иекротизированный участок разделяется на несколько фрагментов вследствие патологического перелома некротизировавшейся кости и одновременного развития процессов регенерации. При рентгенологическом исследовании определяется компрессия эпифиза и его фрагментация (наличие участков уплотнения и разрежения за счет некротизированной костной ткани и новообразованной хрящевой, еще не окостеневшей ткани). Эта фаза протекает длительно - до 2-х лет.
3. Восстановительная фаза. Характеризуется восстановлением нормальной структуры и неизбежной деформацией эпифиза. Последний уплощен, расширен, соответственно деформируется и суставная впадина. Суставные хрящи на протяжении многих лет остаются утолщенными. Деформаций артозного характера в восстановительной фазе не отмечается.
Представляем рентгенологические изменения при наиболее часто встречающихся остеохондропатиях.
Остеохондропатия головки бедренной кости. Болезнь Легг - Кальве - Пертеса
Наблюдается у детей чаще в возрасте от 4-5 до 11-14 лет. Мальчики болеют в 3-4 раза чаще девочек. Болезнь начинается исподволь, как - будто беспричинно. Течет медленно. Появляются боли в суставе, хромота. Преимущественно процесс односторонний. Исключительно редко может наблюдаться двустороннее поражение.
Рентгенологическая картина характерна иотражает патолого-анатомические изменения.
1 фаза - усиление интенсивности головки бедренной кости, уменьшение величины головки и ее уплощение, увеличение высоты рентгеновской суставной щели, вызывающее подвывих бедра кнаружи (В. С. Майкова-Строганова, Д. Г. Рохлин считают этот признак одним из ранних). Эти начальные признаки могут улавливаться лишь через несколько месяцев от начала заболевания.
Во II фазе - дегенеративно-продуктивной (сочетание некротических и восстановительных процессов) - эпифиз подвергается большей компрессии, состоит из нескольких плотных
фрагментов, разделен бесструктурными участками, обусловленными рассасыванием некротической ткани и врастанием хрящевой ткани.
Эта фаза может длиться до 2-3 лет. Процесс может захватывать всю головку и даже шейку бедра, величина фрагментированного участка зависит от своевременного начала лечения (иммобилизация на 1-2 мес и затем дозированная нагрузка на конечность). В благоприятных случаях некроз захватывает лишь наружный участок головки бедренной кости.
III - восстановительная фаза - рассасывание некротической ткани и восстановление костной структуры. На рентгенограммах почти всегда отмечается типичная деформация головки и шейки бедра. Головка принимает грибовидную форму. Шейка укорачивается, шеечно-диафизарный угол уменьшается. Верт-лужная впадина уплощается. Расширена рентгеновская суставная щель, сохраняется подвывих бедра кнаружи. По данным литературы наблюдается полное восстановление функции примерно в 20% случаев. Однако чаще наблюдается функциональное ограничение конечности.
АРТРОПАТИИ
Термин артропатия означает суставное заболевание. В медицинской практике под названием артропатия понимают суставное заболевание нервно-трофического характера. Но т. к. ведущими являются костные изменения, то более правильным является термин остеоартропатия.
В 1868 году французский клиницист Шарко детально описал изменения при табесе (спинная сухотка) и при сирингомиелии.
Следует отметить, что остеоартропатия при табесе наблюдается у пожилых людей примерно через 25-30 лет после заражения сифилисом и встречается в 4-10% случаев. В последние годы это заболевание наблюдается очень редко.
Остеоартропатия при сирингомиелии наблюдается значительно чаще. Костно-суставные изменения развивается приблизительно у 73% больных сирингомиелией и преимущественно в молодом возрасте. Чаще болеют мужчины. В 90% случаев поражаются суставы верхних конечностей. Часто сочетается поражение крупных суставов, дистальных межфаланговых суставов и ногтевых фаланг.
В отношении характера рентгенологических изменений принципиальных отличий при табической и сирингомиелической остеоартропатии не имеется.
В процессе развития остеоартропатии следует различать три стадии:
1. Латентная стадия.
2. Стадия разрушений- преимущественно литическая.
3. Стадия реактивных изменений, преимущественно гиперо-статическая.
Латентная стадия характеризуется склерозом костной структуры в суставном крае с узурацией в субхондральном отделе. Склеротическая перестройка не четко отграничена от нормальной структуры. Периостальная реакция отсутствует. Характер описанных изменений уточняется при наличии неврологических симптомов. В дальнейшем на рентгенограммах определяются отломки краев эпифизов, смещение их, рассасывание мыщелков кости. Разрушения кости значительны и часто полностью отсутствуют эпифизы и метафизы.
Разрушение отделов кости, нарушение целостности костной ткани являются следствием извращения трофических процессов, а также травм. Вследствии потери глубокой чувствительности выпадает контроль над движениями конечности. Больной не щадит конечность из-за некоординированных движений в нагрузке.
Литические и травматические патологические изменения сопровождаются процессами обызвествления и окостенения. В разрушенных участках возникают выраженные гиперостатические изменения в виде обильных причудливых напластований костной ткани, обызвествлений околосуставных тканей. Суставные поверхности уплощаются. Эпиметафизы утолщены и обезображены за счет наслоения бесформенных масс - продуктов пери- и параостального обызвествления. Эти обызвествления представлены в виде сплошных, сливающихся округлых и ланд-картообразных теней неправильной формы, окутывающих кость. Важным симптомом являются множественные поперечные переломы. Переломам могут подвергаться крупные части эпифизов и даже все эпифизы. Последние могут быть отделены и лежать в виде внутрисуставных свободных тел. Они склонны менять свою форму и рассасываться. Анкилозов не бывает. Напротив, характерна разболтанность и чрезмерная подвижность в суставах.
При табической артропатии обычно поражается один, реже - два сустава. Наиболее часто страдают суставы нижней конечности - коленный и тазобедренный. При табической артропатии тазобедренного сустава костные разрастания окружают кость, особенно с медиальной стороны. Обычны переломы шейки бедра и вертлужной впадины. Головка бедренной кости полностью рассасывается и кость укорачивается. В коленном суставе чаще наблюдается поперечный перелом над мыщелками бедренной кости или отрывается один из мыщелков. Костные разрастания очень пышные. Нередко развивается подвывих.
Табическая спондилопатия локализуется в поясничном отделе позвоночника. Обычно говорят о двух фазах поражения позвоночного столба при сухотке спинного мозга - литической и гипертрофической. Но как правило сочетаются проявления того и другого порядка. Наряду с разрушением отдельных тел позвонков с последующей, компрессией, имеются огромные обызвествления, окутывающие в виде бесформенного облака весь пораженный участок.
При сирингомиелической артропатии на рентгенограммах обнаружены те же поперечные переломы костей, окруженные подчас чудовищными обызвествляющимися мозолями, те же окостенения суставных элементов, подвывихи.
В плечевом суставе костные разрастания слабо выражены. Основным проявлением служит разболтанность сустава, смещение плечевой кости вверх и рассасывание головки.
Характерно поражение концевых фаланг кисти. Чаще всего наступает самостоятельная ампутация ногтевых бугорков. Лишенные дистальных концов фаланги укорачиваются и заостряются, приобретают сходство с треугольной пирамидой. Иногда рассасываются более обширные участки скелета пальцев, отдельные фаланги искривляются, обезображиваются, межфаланговые щели располагаются косо. Развиваются контрактуры, пальцы скрючиваются и отклоняются в сторону. Таким образом, при сирингомиелическом поражении костей пальцев преобладает литический процесс.
При остеоартропатиях большое значение имеет несоответствие между ничтожными субъективными симптомами и сравнительно хорошей функцией конечности и значительными анатомо-рентгенологическими изменения. Процесс обычно развивается постепенно, годы и месяцы больной не обращается за медицинской помощью.
Однако в некоторых случаях при сирингомиелии после травмы может наблюдаться быстрое прогрессирование процесса. При громадных, быстрорастущих костных мозолях после перелома костей предплечья при отсутствии болевых ощущений, нужно думать о сирингомиелии.
Дифференциальный диагноз затруднен лишь в начальных стадиях заболевания, когда изменения на рентгенограммах представлены лишь склерозом костной структуры. В более поздних стадиях болезни изменения обычно представлены не только склерозом, но и типичными литическими и продуктивными явлениями, обосновывающими правильный диагноз.
СКЛЕРОДЕРМИЯ
Заболевание относится к группе коллагенозов. Характеризуется фиброзно-склеротическими изменениями соединительной ткани. Наблюдается поражение кожи, суставно-мышечного аппарата, развитие висцеропатии - пневмосклероз, изменения желудочно-кишечного тракта, кардиосклероз. Склеродермия чаще встречается у молодых женщин.
Поражение опорно-двигательного аппарата - одно из наиболее частных проявлений склеродермии. При рентгенологическом исследовании выявляются псевдоартриты, склеродермические полиартриты, остеолиз и кальциноз мягких тканей.
При псевдоартритах имеет место деформация суставов за счет фиброзно-склеротических изменений мягких тканей. На рентгенограммах выявляются сгибательные контрактуры и подвывихи в межфаланговых суставах, регионарный остеопороз. Однако деструктивные и литические изменения отсутствуют.
При склеродермическом полиартрите сочетаются фиброз периартикулярных тканей и эксудативные проявления. На рентгенограммах, уже на ранних стадиях, выявляются контрактуры и подвывихи. На фоне регионарного остеопороза могут выявляться одиночные краевые узуры с ободком склероза вокруг. Суставные щели сужены. Анкилозы наблюдаются редко.
При проведении дифференциальной диагностики с ревматоидным полиартритом следует учитывать, что при последнем рано выявляется диффузный остеопороз, в большей степени выражены деструктивные изменения. Характерно анкилозирование. Сгибательные контрактуры и подвывихи в межфаланговых суставах появляются достаточно поздно.
Явления остеолиза при склеродермии связаны с сосудисто-трофическими нарушениями. Лизис наиболее часто начинается с дистальных отделов ногтевых фаланг - когтевидных отростков (акроостеолиз). В дальнейшем остеолиз может распространяться на средние и даже основные фаланги, протекать с образованием секвестров или с полным рассасыванием костной ткани. По данным Н. Г. Гусевой (1975) акроостеолиз наблюдается у 41% больных склеродермией.
Необходимо отметить, что явления акроостеолиза могут иметь место при целом ряде заболеваний: сирингомиелии, псориазе, диабете, саркоме Капози, проказе, а так же могут являться следствием обморожений и ожогов. Однако эти заболевания легко отдифференцировать от склеродермии по общей клинической картине.
Редко приходится наблюдать при склеродермии остеолиз, который начинается с суставных поверхностей межфаланговых суставов, протекающий по типу мутилирующего артрита.
Остеолизу могут подвергаться так же венечный отросток нижней челюсти и альвеолярные отростки.
При склеродермии нередко приходится наблюдать кальциноз мягких тканей (синдром Тибьержа - Вейссенбаха, 1910). В мягких тканях пальцев рук и в пер